6.2.3. Коррекция внутричерепной гипертензии.
Инструментальным показателем, отражающим развитие дислокации мозга и эффективность лечебных усилий по ее предупреждению, является величина ВЧД. Большинство авторов считают значение 20-25 мм рт.ст. критическим уровнем ВЧД. Однако наш опыт свидетельствует, что для объективной оценки критического уровня нужен комплексный подход – мониторинг ВЧД, проведение КТ и оценка неврологического статуса, в особенности динамики дислокационной симптоматики. Мы неоднократно наблюдали пациентов без клинико-инструментальных признаков дислокации мозга и при более высоких величинах ВЧД. Верно и обратное. В нашей практике были случаи, когда дислокационная симптоматика развивалась на более низких, чем 20-25 мм рт.ст., уровнях ВЧД.
Существуют два принципиально возможных пути снижения ВЧД для создания соответствия между интракраниальным содержимым и пространством внутри черепа. Первый путь – это увеличение пространства для размещения наросшего объема мозга за счет выполнения декомпрессивной трепанации черепа. В настоящее время не используются широко рекомендовавшиеся ранее методы внутренней декомпрессии – тенториотомия и фальксотомия. Опыт показал, что отрицательное влияние операционной травмы на состояние головного мозга перевешивает возможный положительный эффект.
Второй путь снижения ВЧД – уменьшение объема одного из внутричерепных компонентов: мозга, крови, ликвора и дополнительных патологических образований. Самое радикальное средство – это удаление внутричерепных гематом и участков необратимо поврежденного мозгового вещества (детрита). Согласно современным требованиям, потенциально обратимые очаги поражения головного мозга должны быть сохранены (В.В. Лебедев, В.В. Крылов, 2000).
Следующим способом уменьшения объемов внутричерепных ингредиентов является снижение избыточного содержания крови и ликвора в полости черепа. Классической, но не универсальной мерой является придание приподнятого положения головы больного (30-45°). При неэффективности изменений положения головы пациента в качестве средства снижения ВЧД необходимо сделать уточнить возможные причины внутричерепной гипертензии.
Причины, вызывающие повышение ВЧД, следующие.
Первая причина ВЧГ – избыточная двигательная активность больного и (или) борьба с респиратором. В этом случае начинают с коррекции параметров ИВЛ. Для купирования двигательной активности и связанного с ней повышения внутригрудного и внутричерепного давления вводят седативные препаратыи наркотические анальгетики. Возможно также использование миорелаксантов. Однако мы стараемся делать это только при крайней необходимости, так как введение миорелаксанта делает больного полностью зависимым от медицинского персонала. Любые проблемы с дыхательной аппаратурой (снижение МОД вследствие утечки дыхательной смеси, случайного размыкания контура респиратора и несоотвествия параметров респираторной поддержки требованиям пациента) могут закончиться для больного фатально.
Особенно это опасно в больницах скорой помощи, работа которых происходит часто в условиях массовых поступлений больных и нехватки персонала. Использование миорелаксантов может резко изменять минутный объем дыхания, вызывать накопление углекислоты и повышение ВЧД вместо его снижения. J.K. Hsiang et al. (1994) при ретроспективном анализе историй болезней 514 пациентов с тяжелой ЧМТ продемонстрировали, что регулярное и раннее применение миорелаксантов у 239 больных привело к увеличению продолжительности их пребывания в реанимационном отделении (с 4,9 до 7,8 дней) и более частому развитию гнойно-септических осложнений, особенно пневмоний (с 15 до 29%), по сравнению с больными, не получавшими релаксантов. Нужно отметить, что повышение частоты пневмоний не удивляет, так как подавление кашлевого рефлекса способствует не только профилактике эпизодов внутричерепной гипертензии, но и нарушениям эвакуации мокроты. Кроме того, после применения этих лекарственных препаратов возможно развитие пролонгированной миорелаксации, миопатии и даже полинейропатии.
Требования к идеальному седативному средству, используемому при лечении нейрореанимационных больных, можно сформулировать следующим образом:
•Оно должно обладать коротким действием, чтобы не исключать надолго возможность динамического контроля неврологического статуса.
•Оно не должно вызывать серьезных гемодинамических расстройств.
Обычно этим требованиям удовлетворяет сочетание нескольких препаратов. Самым удачным следует признать комбинацию пропофола и короткодействующего наркотического анальгетика (например, фентанила). Единственная медицинская проблема, возникающая при использовании этой комбинации – снижение АД, поэтому нередко нужно дополнительное введение симпатомиметика или кетамина. Еще одна серьезная проблема, но только экономическая – высокая стоимость данного сочетания препаратов.
В литературе можно встретить серьезные возражения против использования кетамина при ЧМТ. Как правило, авторы декларируют, что кетамин повышает ВЧД (E.G. Cold, B.L. Dhal, 2002). При детальном анализе этих утверждений оказывается, что сами авторы эффекты кетамина на внутричерепную гипертензию не изучали, но слышали или читали, что он повышает мозговой кровоток. Это действительно так. Обладая симпатомиметическим действием, кетамин должен повышать мозговой кровоток. Но, как и при использовании прессорных аминов, кровенаполнение мозга может уменьшаться или не изменяться! В нашей клинике сейчас проводится исследование, имеющее целью уточнить эффекты различных анальгетиков и седативных средств на внутричерепное давление и оксигенацию пораженного мозга. Пока мы не имеем достаточного количества данных для практических рекомендаций.
Другие возможные, но более дешевые сочетания седативных препаратов:
•Мидазолам («Дормикум») или диазепам («Реланиум», «Сибазон») в сочетании с кетамином.
•Дроперидол в сочетании с кетамином.
•Барбитураты – тиопентал или гексенал в сочетании с кетамином.
•Натрия оксибутират (гамма-оксимасляная кислота, ГОМК) в сочетании с мидазоламом (или диазепамом).
•Промедол в сочетании с мидазоламом (или диазепамом).
Обычные режимы дозирования указанных препаратов приведены в таблице 10. Указанные дозы являются ориентировочными и у ряда больных они могут быть больше.
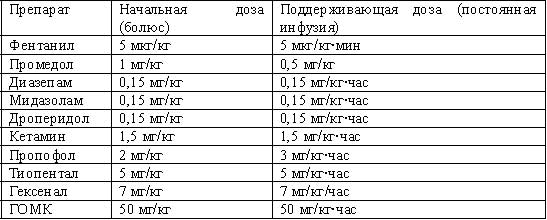 Табл.10. Обычные режимы дозирования седативных средств (с учетом их совместного применения)
Табл.10. Обычные режимы дозирования седативных средств (с учетом их совместного применения)
Седативные препараты, кроме расстройств гемодинамики, также могут подавлять кашлевой рефлекс и ухудшать контроль над неврологическим статусом, что заставляет быть осторожным при использовании этих средств и ограничивать, по возможности, их применение.
Вторая причина ВЧГ – переполнение мозговых сосудов кровью (гиперемия мозга). Если по данным инвазивной или неинвазивной оценки насыщения гемоглобина кислородом в венозной крови, оттекающей от мозга, регистрируется увеличение этого показателя более 75%, то ставится диагноз церебральной гиперемии. Чаще всего гиперемию мозга вызывает гипертермия. Для коррекции гипертермии (если она составляет более 38°С) возможно использование ненаркотических и наркотических анальгетиков, а также иногда нейролептиков (дроперидола). После введения этих препаратов необходимо своевременно корригировать возможное снижение системного АД. Кроме фармакологических средств, эффективно применение физических методов охлаждения: обтирание кожных покровов 40-50° этиловым спиртом, обертывание мокрыми простынями, клизмы с холодной водой, установка пузырей со льдом над крупными сосудами, обдувание пациента вентиляторами, внутривенное введение охлажденных инфузионных средств.
Если не гипертермия является причиной гиперемии мозга и внутричерепной гипертензии, то для лечения этого состояния используют умеренную гипервентиляцию, целью которой является достижение величины SvO2 или rSO2 55%. Достоинства и недостатки метода оптимизированной гипервентиляции пока окончательно не ясны и нуждаются в дальнейшем изучении.
Вероятнее всего, гиперемия мозга приводит к повышению ВЧД при переводе больного из полусидячего положения в горизонтальное. Опасным является положение вниз головой из-за нарушений дренирования крови из церебральных вен, поэтому некоторые авторы даже предлагают отказаться от катетеризации внутренней яремной вены (A. Williams, S.M. Coine, 1993). J. Meixenberger et al. (1997), изучая ЦПД, ВЧД и рtiO2 у больных с ЧМТ, выявили, что в горизонтальном положении АД и рtiO2 не меняются по сравнению с приподнятой на 30° головой, тогда как ВЧД возрастает. В связи с этим, они считают горизонтальное положение нежелательным при лечении пациентов с ЧМТ.
Наши собственные исследования тоже подтверждают опасность горизонтального положения в нейрореанимационном периоде. Практически у всех пациентов поднятие головного конца кровати на 30° приводило к снижению ВЧД. В условиях купированной гиперволемии этот маневр существенно не влиял на АД, поэтому ЦПД повышалось. Примерно у 50% больных эффективной мерой снижения ВЧД было дальнейшее поднятие головного конца вплоть до полусидячего положения.
Конечно, чтобы судить об эффективности и необходимости этой меры в повседневной клинической практике обязательно нужно измерять ВЧД. Мы наблюдали несколько больных, у которых приподнимание головного конца кровати приводило к парадоксальному повышению ВЧД. Возможным объяснением обнаруженному факту были особенности расположения гематом и очагов ушиба мозга, а также венозного оттока из черепа. Так как эти случаи единичные, то в обычной практике стандартное положение больного в кровати в нейрореанимационном периоде – с приподнятым на 30-45° головным концом кровати. Нужно стараться максимально ограничить время пребывания больного в горизонтальном положении при необходимости проведения трахеостомии и катетеризации центральных вен.
Третья причина ВЧГ - нарушения ликворооттока из полости черепа. Роль этого фактора в генезе внутричерепной гипертензии можно установить на основании данных КТ. При проведении КТ выявляются признаки обструктивной гидроцефалии, выражающиеся в нарастании вентрикулокраниальных индексов и отсутствии визуализации III и (или) IV желудочков мозга. В этом случае в качестве экстренной меры используют 60-1-2 мг/кг фуросемида и 0,5-1,5 г/кг маннитола (200-400 мл 15-20% раствора). При избыточном накоплении ликвора в полости черепа и гиперосмоляльные препараты, и салуретики могут снижать ВЧД за счет блокады ликворопродукции сосудистыми сплетениями мозга. Однако эта мера является временной и недостаточно эффективной. Использование дегидратирующих средств может иметь отрицательные последствия для кровообращения мозга из-за развития гипотонии и гиповолемии. Методом выбора является хирургическое лечение. Показания к дренированию желудочков при ЧМТ возникают при повреждении структур задней черепной ямки, сдавливающих III и IV желудочки мозга и затрудняющих отток ликвора, а также в ряде случаев при вентрикулярном кровоизлиянии.
Как метод снижения ВЧД наружное вентрикулярное дренирование в ряде случаев используется и при отсутствии окклюзионной гидроцефалии. Цель та же – удалить ликвор. Однако этот способ небезопасен из-за возможности инфицирования. Кроме того, он не всегда может быть использован у пациентов с ЧМТ из-за резкого уменьшения ликворных пространств – желудочков и цистерн мозга. В таких условиях трудно установить дренаж. Более того, даже если эта манипуляция удалась, возникают проблемы с выведением ликвора из-за небольших размеров желудочков.
Четвертая причина ВЧГ – судороги. При судорогах возникает двигательное возбуждение и нарушается синхронность дыхательных попыток и работы респиратора. По нашим наблюдениям, это может вызывать повышение ВЧД до 60-80 мм рт. ст. Кроме того, нарушения дыхания приводят к гипоксии, что является еще одним повреждающим фактором. Нельзя снимать со счетов и фактор гиперемии мозга, так как известно, что судороги активизируют церебральный метаболизм. При судорогах возникает почти 100-кратное несоответствие между потребностями мозга в кислороде и его доставкой. Из-за столь негативного действия судорог на пораженный мозг мы остановимся на вопросах противосудорожной терапии подробнее.
Пятая причина ВЧГ – нарастание ишемии и отека мозга. Ведущую роль этих патологических факторов предполагают в тех случаях, когда не находят данных об участии предыдущих четырех. В этом случае на КТ видны признаки выраженной поперечной и аксиальной дислокации, большие зоны ишемии и отека.
Данный механизм ВЧГ является самым сложным для коррекции. Если по данным мониторинга ВЧД и (или) на основе анализа неврологической картины диагностируют нарастающую внутричерепную гипертензию, то поступают следующим образом: вводят 0,5-1,5 г/кг маннитола в течение 40-60 минут. Можно использовать вместо маннитола 3-10% раствор натрия хлорида в объеме 100-200 мл, вводимый в течение 30-40 минут. В 70-80% случаев достигается временный положительный эффект – отмечается снижение ВЧД на 2-3 часа с последующим постепенным его повышением. К сожалению, инструментальное снижение ВЧД после введения маннитола и гипертонического раствора натрия хлорида не у всех больных сопровождается клиническим улучшением.
После использования гиперосмолярных препаратов через 60-120 мин развивается полиурия. Развитие полиурии диктует необходимость увеличения темпа инфузионной поддержки до 8-10 мл/кг•ч во избежание развития гиповолемии и гипотонии. Рекомендации некоторых авторов по применению фуросемида после маннитола якобы «…для получения аддитивного действия и предупреждения нефротоксических эффектов гиперосмолярного препарата…» нам представляются надуманными. Фуросемид не влияет на содержание жидкости в мозге. Выраженность нефротоксического эффекта маннитола определяется экспозицией препарата на эпителии почечных канальцев. Для уменьшения длительности этой экспозиции лучше повысить секрецию первичной мочи за счет инфузионной терапии и увеличения перфузии почек, чем вводить фуросемид, который сам по себе может быть нефротоксичным агентом.
В настоящее время вновь появляется интерес к использованию барбитуратов. Возможно, что механизм действия барбитуровой комы заключается не только в снижении потребностей мозга в кислороде и нутриентах, но и в одновременном развитии вазоконстрикции, сопровождающейся снижением ВЧД. Для создания барбитуровой комы применяют дозы тиопентала до 4-8 г/сут, добиваясь подавления ЭЭГ-активности («burst suppression»). Большинство исследователей считает, что нужно достигать не полного подавления ЭЭГ-активности, а лишь примерно 50%-ного уровня. Иными словами, они считают достаточным и более безопасным достичь такой картины ЭЭГ, когда в течение половины времени мониторинга регистрируется электрическая активность, а в остальное время наблюдается «электрическое молчание». Насколько такой подход к использованию барбитуратов эффективен для повышения качества и количества жизни пациентов с ЧМТ, пока остается неясным.






